ARTÍCULOS COMENTADOS POR COMITÉS
Comité de Cardiología intervencionista.
Complete revascularization with multivessel PCI for myocardial infarction.
Shamir R. Mehta, M.D., David A. Wood, M.D., Robert F. Storey, M.D.,Roxana Mehran et al. N Engl J Med. 2019;Epub ahead of print.
“Los resultados justifican esperar para revascularizar en forma completa si el paciente se presenta en medio de la noche con infarto agudo de miocardio. Tan solo tratar vaso culpable y posteriormente planificar el resto de los vasos en una segunda etapa, que bien puede ser al otro día. Esta estrategia ha mostrado superioridad en los resultados, según los expertos”
En pacientes que se presentan cursando un infarto con supradesnivel del segmento ST (IAM) y enfermedad de múltiples vasos además de la arteria culpable, la revascularización completa es superior a tratar solamente la arteria culpable en cuanto al punto final combinado de muerte cardiovascular, infarto y revascularización justificada por la isquemia a una media de seguimiento de 3 años. Cabe destacar, que además el momento de la revascularización, durante o después de la hospitalización inicial no modificó los resultados Esta información surge del estudio randomizado COMPLETE, largamente esperado y finalmente presentado en las sesiones científicas del ESC 2019 (y además publicado simultáneamente en NEJM).
El debate de si este tipo de población de pacientes debe ser tratada en forma completa se ha basado en recientes análisis de estudios pequeños o retrospectivos. Por otra parte, también se ha cuestionado si las lesiones no culpables necesitan ser tratadas inmediatamente o si los operadores pueden esperar y tratarlas en procedimientos en etapa.
“Los resultados son definitivos para puntos finales duros”. Para este estudio COMPLETE fueron randomizados 4041 pacientes con lesión de múltiples vasos que ingresaron cursando un infarto agudo de miocardio y que recibieron angioplastia primaria exitosa de la arteria culpable a continuar con la revascularización vs tratamiento médico de acuerdo con las guías.
Todos los pacientes presentaban lesión de múltiples vasos con lesiones de al menos el 70% de estenosis o con una medición de FFR de 0.8 o menos. El momento de la revascularización completa quedó a criterio del operador. No se incluyó ningún paciente en shock cardiogénico.
Notablemente, los paciente fueron jóvenes, edad media de 62 años , y correctamente tratados, todos recibieron aspirina y más 70% ticagrelol o prasugrel. La mayoría de las lesiones no culpables estaban en la Descendente Anterior (40%), seguida por la Circunfleja (36%) y por último la Coronaria Derecha.
Luego de un seguimiento de 3 años la tasa de punto final primario (muerte cardiovascular, nuevo infarto o revascularización justificada por isquemia) resultó significativamente menor en los pacientes que recibieron revascularización completa vs vaso culpable solamente (7,8% vs 10,5%; HR 0,74 IC 95% 0,6 a 0,91).
Tabla 1: Resultados principales.
| ATC Completa | ATC Vaso Culpable | HR
|
95% CI
|
NNT
|
|
| Muerte cardiovascular o Nuevo IAM | 7,8% | 10,5% | 0,74 | 0,60-0,91 | 37 |
| Muerte cardiovascular, Nuevo IAM o Revascularización guiada por isquemia | 8,9% | 16,7% | 0,51 | 0,43-0,61 | 13 |
| Muerte cardiovascular, Nuevo IAM, Revascularización guiada por isquemia, Angina inestable o ICC CF IV | 13,5% | 21,0% | 0,62 | 0,53-0,72 | – |
Información extraída y traducida de Mehta SR, et al. Complete revascularization with multivessel PCI for myocardial infarction. N Engl J Med. 2019;Epub ahead of print.
El resultado no se afectó por el momento de realizar la angioplastia al resto de los vasos, sea durante la internación índice (media de 1 día luego de la angioplastia primaria al vaso culpable) o luego del alta (media de 23 días luego de la angioplastia primaria).
El mayor beneficio de la revascularización completa se vio sobre la tasa de nuevos infartos que fue reducida en un 32%. No se observaron diferencias en mortalidad, aunque estos más de 4000 pacientes no tenían suficiente poder estadístico para mostrarla.
Por otra parte no hubo diferencia entre los grupos en lo que respecta a sangrado mayor, stroke, insuficiencia renal o stent trombosis.
“El mensaje principal es que la acción es tardía”. Estos pacientes tienen enfermedad multivasos, pero esto no implica que debemos apurarnos a solucionar rápidamente las lesiones no culpables para prevenir eventos que pasan el primer día o el primer mes. Estos eventos ocurren más allá en el seguimiento y este es el verdadero valor de la estrategia de revascularización completa, prevenir estos eventos en el seguimiento y reducir la mortalidad y mejorar los resultados en los pacientes.
Además los resultados del estudio COMPLETE ayudan a justificar la decisión del operador de esperar tratar las lesiones no culpables, si por ejemplo, el paciente presenta complejas comorbildades y se encuentra en el medio de la noche con un IAM, el procedimiento podría resultar en una catástrofe de continuar con una revascularización completa. “Debemos considerar al paciente en forma completa, no solo sus lesiones coronarias sino también sus comorbiliadades y la performances del equipo de intervencionistas en el medio de la noche”
Con respecto de revascularizar lesiones no culpables, la FFR juega un rol importante en la toma de decisiones. No obstante, tal vez el Complete haya tenido un protocolo demasiado duro en cuanto a los criterios de inclusión. El 60% de los pacientes tenía lesiones que angiográficamente superaban el 80% de estenosis y la mayoría de estas lesiones se encontraban en la Descendente Anterior, por lo que en este contexto, la coincidencia entre FFR y angiografía resultó alta. Hoy sabemos que la FFR juega un rol fundamental en el diagnóstico de lesiones de severidad intermedia .
Finalmente COMPLETE tiene “definitivos” y claros resultados con importante reducción de eventos finales duros. Ha tenido muy bajo porcentaje de crossover entre grupos y fue consistente en diferentes subgrupos sin comprometer la seguridad de los pacientes. Debido a esto es que se propone como próximo paso un nuevo cambio en las guías internacionales, proponiendo la revascularización completa en un segundo procedimiento con clase 1a en las recomendaciones para pacientes con IAM y múltiples vasos.
ARTÍCULOS COMENTADOS POR COMITÉS
Comité de Hipertensión Arterial y Factores de Riesgo.
Effect of 12-month intervention with low-dose atorvastatin on pulse wave velocity in subjects withtype 2 diabetes and dyslipidaemia.
Grigoropoulou P, et al. Diabetes & Vascular Disease Research 2019, Vol. 16(1) 38–46.
Según la 4º Encuesta Nacional de Factores de Riesgo publicada recientemente las enfermedades crónicas no transmisibles producen el 73,4% de las muertes en el país en contrapartida a lo que pasa a nivel mundial donde no superan el 60%. Según los resultados preliminares se observa que más del 60% de la población adulta presenta sobrepeso, más del 40% tiene presión elevada y más del 30% tiene niveles alterados de colesterol en la sangre. El indicador de glucemia elevada o diabetes autor reportado evidenció un aumento estadísticamente significativo respecto de la encuesta del 2013 y alcanza al 12,7% de la población. En esta última encuesta de observó disparidades entre las respuestas del cuestionario y las mediciones objetivas de distintos indicadores.
Por ejemplo, el 5% de los individuos que no declararon tener glucemia elevada o diabetes por auto reporte, tuvieron registros elevados de glucemia en la medición bioquímica.
Estos datos son importantes de conocerlos para poder identificar mejor el grupo de pacientes con más riesgo de enfermedad cardiovascular y de esa forma diseñar políticas sanitarias respecto de las enfermedades cardiovasculares, que constituyen la primera causa de mortalidad en el país. Como sabemos la enfermedad cardiovascular es la principal causa de morbilidad y mortalidad en sujetos con diabetes mellitus tipo 2. Sabemos que el aumento de la rigidez aórtica, evaluada con la velocidad de la onda del pulso carótidofemoral (VOP), es un factor de riesgo independiente para la enfermedad cardiovascular. El uso de estatinas reducen efectivamente la enfermedad cardiovascular y la mortalidad en pacientes de alto riesgo.
El objetivo de este estudio fue examinar el impacto del tratamiento con dosis bajas de atorvastatina más dieta o dieta sola en la velocidad de la onda del pulso carótidofemoral en sujetos con diabetes mellitus tipo 2 y dislipemia.
Se incluyeron sujetos con diabetes mellitus tipo 2 y dislipidemia; un grupo tratados con atorvastatina 10 mg/d más dieta y el otro grupo con dieta solamente durante 12 meses.
Se midió la VOP carótido-femoral y carótida-radial usando tonometría de aplanación. En el grupo tratado con atorvastatina, la VOP carótida-femoral se redujo significativamente durante el estudio.
En el grupo tratados con atorvastatina no se encontraron cambios significativos en el índice de masa corporal, presión arterial, frecuencia cardíaca, control de la diabetes y HDL con una reducción de los niveles de colesterol total, LDL, triglicéridos y proteína C reactiva.
En conclusión el tratamiento con dosis bajas de atorvastatina durante 12 meses mejora la velocidad de la onda del pulso carotídeo-femoral en sujetos con diabetes mellitus tipo 2 y dislipidemia.
CONSENSO DE RIESGO CARDIOVASCULAR PREOPERATORIO.
ASOCIACIÓN ROSARINA DE ANESTESIA.
SOCIEDAD DE CARDIOLOGÍA DE ROSARIO.
Descargar para imprimir: Consenso
Preámbulo
La correcta estratificación del riesgo cardiovascular preoperatorio ha sido motivo de preocupación de anestesistas, clínicos, cardiólogos y de profesionales médicos provenientes de múltiples especialidades que realizan prácticas quirúrgicas o intervencionistas. Las diversas instituciones científicas han analizado minuciosamente la evidencia disponible, luego la sometieron al rigor metodológico para luego convertirlas en la base de las últimas Guías Clínicas de Manejo y Evaluación Cardiovascular Preoperatoria publicadas por el American College of Cardiology/ American Heart Association (ACC/AHA) (1), la European Society of Cardiology (ESC) (2) y a nivel local por el Consenso Argentino de Evaluación del Riesgo Cardiovascular en Cirugía no Cardiaca de la Sociedad Argentina de Cardiologia (SAC) (3). La cantidad de información volcada en las diferentes guías ocasiona cierto grado de dificultad en la interpretación e implementación de las estrategias clínicas propuestas para la estratificación del riesgo preoperatorio.
Objetivo
El objetivo del presente trabajo es brindar a los profesionales locales un marco general de referencia que cumpla con dos criterios, a saber: 1) que resuma la información disponible en las diferentes guías, facilite el manejo preoperatorio del paciente que va a ser sometido a cirugía no cardiaca evitando la utilización excesiva de recursos diagnósticos que muchas veces pueden no ser estrictamente necesarios ocasionando demoras innecesarias en el comienzo de la cirugía y 2) que a la vez, permita una detección rápida y precisa del paciente de riesgo (de desarrollar infarto de miocardio, insuficiencia cardíaca, arritmias y paro cardíaco perioperatorios), que requiera de exámenes complementarios y/ o un manejo terapéutico previo con la finalidad de evitar o disminuir la aparición de eventos cardiovasculares perioperatorios.
Introducción
Cualquier procedimiento intervencionista lleva implícito un riesgo de complicaciones. La magnitud del riesgo dependerá fundamentalmente del tipo de intervención y de las comorbilidades del paciente.
Con la finalidad de evitar o minimizar el riesgo de complicaciones perioperatorias, cirujanos y anestesistas solicitan como práctica rutinaria un electrocardiograma y evaluación del riesgo quirúrgico que generalmente es realizado por un cardiólogo. Esta rutina preoperatoria actual se vería justificada por la prevalencia de complicaciones observadas.
Sin embargo, como fuera mencionado previamente, la tasa de complicaciones difiere según el tipo de cirugía y las comorbilidades del paciente, por lo que resultaría de suma importancia intentar definir con la mayor precisión posible los riesgos asociados a estas dos variables.
Riesgo asociado al estado clínico del paciente (Riesgo Clínico)
Para el análisis del riesgo clínico se han desarrollado varios scores de riesgo y modelos de predicción de eventos, ambos generalmente basados en análisis multivariados de eventos. Los más conocidos y difundidos son el score de Goldmann (4), el Índice de Riesgo Cardiaco Revisado (RCRI) (5), el American College of Surgeons National Surgical Quality Improvement Program (NSQIP) (6) y el American College of Surgeons NSQIP Surgical Risk Calculator (7). Todos brindan información complementaria de manera que resulta difícil establecer la superioridad de uno frente a otro.
Respecto de otros métodos o puntajes difundidos, sobre todo entre los anestesiólogos, podemos citar la clasificación de la Asociación Americana de Anestesia (ASA), que valora el estado físico general o grado de enfermedad del paciente, propuesta en 1941 (8). Existe evidencia muy controvertida en la relación de esta escala con los resultados postoperatorios, de manera que, si bien tiene utilidad para describir entre colegas el estado funcional de un paciente, e incluso de tomar decisiones importantes tales como suspender la cirugía en casos extremos, no se recomienda su uso rutinario como sistema de estratificación de riesgo cardiovascular en la práctica clínica.
La utilización de alguno de estos modelos de predicción es una recomendación clase II a según la ACC/AHA.
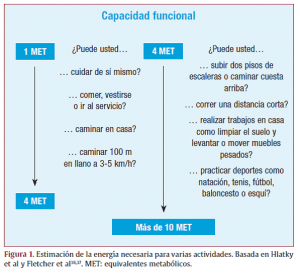
A la hora de definir el riesgo clínico del paciente, dos variables clínicas surgidas de la anamnesis y el examen físico son fundamentales: los antecedentes médicos (especialmente los cardiovasculares) y los síntomas (su presencia y la clase funcional a la cual aparecen). La medición de la capacidad funcional preoperatoria en equivalentes metabólicos (MET) puede ser estimada a partir de la capacidad del paciente para realizar actividades cotidianas (figura 1) o medida mediante una ergometría si se considerase necesario. Una capacidad funcional < 4 METs se asocia con un incremento de la incidencia de eventos cardiacos postoperatorios.
Figura 1
La evidencia más importante existente hasta el momento respecto de predictores independientes de riesgo perioperatorio surge de un gran estudio prospectivo, multicéntrico e internacional denominado VISION (9). Si bien se centró en la importancia de la monitorización con troponina, de este estudio surgieron predictores independientes de muerte a 30 días, en los cuales se basó el consenso de SAC para emitir una serie de criterios mayores y menores de riesgo clínico preoperatorio.
Ver definiciones en el apéndice.
Como vemos, la ausencia de los factores de riesgo arriba enunciados, coloca al paciente en situación de bajo riesgo clínico.
Riesgo asociado a la cirugía en sí (Riesgo Quirúrgico)
Basados en la publicación de Glance y col. (10) las guías europeas han clasificado las cirugías en intervenciones de bajo riesgo, definidas como aquellas donde el riesgo de infarto o muerte cardiovascular es menor al 1%, de riesgo intermedio (entre 1-5 %), o de alto riesgo cuando el mismo es mayor al 5%. Recientemente la SAC revisó estas guías e incluyó nuevas evidencias surgidas del estudio VISION y opiniones de su panel de cardiólogos. El resultado de este análisis puede observarse en la tabla 1.
Tabla 1
Ver definiciones en el apéndice.
En virtud de la nueva evidencia aportada y la opinión de expertos locales resulta apropiado considerar el riesgo quirúrgico según el consenso de SAC.
Considerando que las medidas a ser adoptadas para las cirugías de riesgo intermedio y las de alto riesgo son similares, las guías de la ACC/AHA proponen dividirlas solamente en bajo y alto riesgo, lo cual facilita en mucho la interpretación y aplicación de las recomendaciones. En base al tipo de cirugía y al riesgo clínico del paciente, obtendríamos alguna de las siguientes posibilidades (riesgo clínico- quirúrgico) (tabla 2).
Tabla 2. Probabilidad de eventos cardiovasculares perioperatorios basado en el riesgo clínico quirúrgico.
| Cirugía de riesgo bajo | Cirugía de riesgo moderado- alto | |
| Riesgo clínico bajo | BAJO | MODERADO |
| Riesgo clínico moderado | BAJO | ALTO |
| Riesgo clínico alto | INCIERTO | ALTO |
¿Cómo proceder una vez determinado el riesgo clínico-quirúrgico?
Recomendaciones
- Cuando estamos frente a un paciente de bajo riesgo que va a ser sometido a una cirugía de bajo riesgo, se puede proceder con la cirugía sin más estudios. No es necesaria la realización del ECG, siendo suficiente con la evaluación clínica por el anestesista. Es improbable que las estrategias de reducción del riesgo reduzcan aún más el riesgo perioperatorio.
La recomendación de realizar un ECG de rutina en pacientes de bajo riesgo programados para cirugías de bajo riesgo es una indicación clase III B según la ESC y la ACC/AHA.
- De los pacientes que irán a cirugías de bajo riesgo, el subgrupo de pacientes de alto riesgo clínico podrían beneficiarse de la evaluación cardiovascular y ECG preoperatorios a los fines de determinar la estabilidad de la cardiopatía de base, por lo cual sugerimos su realización.
- En los pacientes a quienes se va a efectuar una cirugía de moderado o alto riesgo, está indicada la realización de la evaluación cardiovascular y ECG para determinar el riesgo cardiovascular pre quirúrgico.
- Frente a situaciones de emergencia donde existe riesgo de muerte o de pérdida de un miembro en forma inminente, es razonable proceder con la cirugía sin más estudios.
Consideraciones acerca del ECG
El ECG ha formado parte de la evaluación prequirúrgica de rutina durante muchos años. Sin embargo, diversos trabajos de investigación observaron que la tasa de estudios anormales variaba entre un 4,6% y un 31,7%, y que estas anormalidades habían producido un cambio en el manejo del paciente en sólo 0,0% al 2,2% de los casos; el efecto que estos cambios hayan podido tener en los resultados clínicos no pudo establecerse. Se ha demostrado que su utilidad es limitada y que sus indicaciones se concentran en pacientes que por sus características particulares presentan mayor riesgo de enfermedad cardiovascular. Así es como el ECG preoperatorio puede ser de utilidad en el manejo de pacientes con enfermedad cardiovascular conocida, signos o síntomas sugestivos de enfermedad cardiovascular o factores de riesgo significativos. La indicación de un ECG sólo en función de la edad del paciente en ausencia de otros indicadores es controvertida. Como en otras metodologías de estudio, el ECG es útil si es capaz de detectar una anormalidad que posibilite diagnosticar una enfermedad que no era sugerida por otros medios y que es importante para estratificar o reducir el riesgo en el paciente, influencia que, nuevamente, no ha podido establecerse. Por otro lado, es poco probable que los ECG normales muy recientes (últimos 6 meses) sean anormales en nuevas determinaciones en sujetos sin cambios de su estado clínico, según la historia y la exploración física, siendo innecesario repetirlos.
Consideraciones clínicas
Existe una población de pacientes con determinadas condiciones o patologías que, si bien no han demostrado ser predictores independientes de eventos cardiovasculares perioperatorios en los estudios realizados al respecto, posicionan al paciente en situación de riesgo. Entre ellas se encuentran la presencia de factores de riesgo cardiovascular sin enfermedad cardiovascular establecida (hipertensión, tabaquismo, dislipemia, antecedentes familiares de enfermedad coronaria prematura, obesidad), los cuales incrementan la prevalencia de enfermedad cardiovascular en la población. Creemos que sería aconsejable que estos pacientes reciban una evaluación cardiovascular y ECG, más allá de la baja sensibilidad de este último para el diagnóstico de enfermedad coronaria silente, objetivo pretendido en la evaluación.
Otros antecedentes que ameritarían una evaluación cardiovascular previa al acto quirúrgico (no excluyentes), son: consumo de cocaína, trastornos del ritmo (extrasístoles, bloqueo AV, fibrilación o aleteo auricular), cirugías cardíacas previas, patología de aorta, hipertensión pulmonar y cardiopatías congénitas.
Consideraciones Finales
Se ha intentado resumir la evidencia disponible al máximo posible a fin de facilitar el accionar de médicos anestesistas y cirujanos en la práctica clínica diaria. Existen muchas otras recomendaciones en las guías clínicas referentes a cómo deben ser evaluados desde el punto de vista cardiovascular los pacientes de riesgo clínico moderado-alto o que serán sometidos a cirugías de alto riesgo. Estas recomendaciones serán motivo de una futura revisión.
Limitaciones
Las conclusiones del presente trabajo no debieran resultar de carácter dogmático, ni reemplazar el criterio y buen juicio del médico tratante frente a cada paciente individual.
Descargo de Responsabilidad
Las conclusiones de este trabajo de revisión son consecuencia del análisis de las diferentes guías clínicas disponibles a la fecha. Ninguno de los profesionales intervinientes en la redacción y/o publicación, ni las Sociedades involucradas son responsables en caso de que exista alguna contradicción o discrepancia entre los presentes resultados y cualquier otra recomendación oficial publicada por autoridades de salud pública.
Apéndice
Definiciones:
Enfermedad coronaria reciente de alto riesgo: ocurrencia en los 6 meses previos a la cirugía de infarto de miocardio, síndrome coronario agudo o angina en clase funcional 3 o 4.
Cáncer activo: se definió como una de las siguientes opciones: 1) sometido a cirugía por cáncer, 2) con existencia de metástasis, o 3) tratamiento para el cáncer en los últimos 6 meses (quimioterapia, radioterapia o cirugía), excepto cáncer de piel distinto de melanoma, o bien sometido a cirugía para biopsia.
Cirugía de urgencia o emergencia: se consideró emergencia a la cirugía dentro de las 24 horas del proceso agudo, y urgencia entre las 24 y 72 horas de éste.
Cirugía general mayor: resección visceral compleja, trasplante de hígado, páncreas o riñón, colectomía parcial o total, cirugía de estómago u otra cirugía abdominal, resecciones mayores de cabeza y cuello por tumor no tiroideo.
Cirugía vascular mayor: reconstrucción de aorta torácica o aortoilíaca, reconstrucción arterial periférica sin clampeo aórtico, cirugía extracraneal cerebrovascular y reparación endovascular de aneurisma de aorta abdominal.
Neurocirugía mayor: si incluye craneotomía o cirugía espinal mayor (con más de un nivel espinal).
Cirugía ortopédica mayor: cirugía mayor de pelvis o cadera, fijación interna de fémur, artroplastia de rodilla, amputación suprapatelar e infrapatelar (por encima del pie).
Cirugía urológica o ginecológica mayor: nefrectomía, ureterectomía, resección de vejiga, resección de tumor retroperitoneal; reducción de vejiga; histerectomía radical; prostatectomía convencional o transuretral.
Cirugía torácica mayor: neumonectomía, lobectomía, resección de tumor mediastinal, resección de pared torácica.
Cirugías de bajo riesgo: paratiroides, tiroides, mamas, hernia, anorrectal local, ooforectomía, salpingectomía, ablación endometrial, cirugía de nervios periféricos, oftalmológica, cirugía de nariz, garganta u oídos, de discos vertebrales, mano, cosmética, fístula AV para diálisis y otras.
Bibliografía.
- 2014 ACC/AHA guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2014; 64: e77–137.
- 2014 ESC/ESA Guidelines on non-cardiac surgery. The Joint Task Force on non-cardiac surgery: cardiovascular assessment and managment of the European Society of Cardiology (ESC) and the European Society of Anaesthesiology (ESA). Eur Heart 2014; 35: 2383-2431.
- Sociedad Argentina de Cardiología. Área de Normativas y Consensos. Consenso Argentino de Evaluación de Riesgo Cardiovascular en Cirugía no Cardíaca. Rev Argent Cardiol 2016; 84 (supl. 1): 1-37.
- Goldmann L, Caldera DL, Nussbaum SR, Southwick FS, Krogstad D, Murray B, et al. Multifactorial index of cardiac risk in noncardiac surgical procedures. N Engl J Med 1977; 297 (16): 845-50.
- Lee TH, Marcantonio ER, Mangione CM, Thomas EJ, Polanczyk CA, Cook EF, et al. Derivation and prospective validation of a simple index for prediction of cardiac risk of major noncardiac surgery. Circulation 1999;100: 1043-9.
- Gupta PK, Gupta H, Sundaram A, et al. Development and validation of a risk calculator for prediction of cardiac risk after surgery. Circulation 2011; 124: 381-7.
- Cohen ME, Ko CY, Bilimoria KY, et al. Optimizing ACS NSQIP modeling for evaluation of surgical quality and risk: patient risk adjustment, procedure mix adjustment, shrinkage adjustment, and surgical focus. J Am Coll Surg. 2013; 217: 336-346.e1.
- Saklad M. Grading of patients for surgical procedures. Anesthesiology 1941;2: 281-4.
- Devereaux PJ, Chan MT, Alonso Coello P, Walsh M, Berwanger O, Villar JC, et al. Events In Noncardiac Surgery Patients Cohort Evaluation (VISION) Study Investigators Association between postoperative troponin levels and 30-day mortality among patients undergoing noncardiac surgery. JAMA 2012; 307: 2295-304.
- Glance LG, Lustik SJ, Hannan EI, Osler TM, Mukamel DB, Quian F, et al. The Surgical Mortality Model: derivation and validation of a simple risk prediction rule for noncardiac surgery. Ann Surg. 2012; 255: 696-702.
Artículos Comentados por Comités
Comité de Hemodinamia y Cardiología Intervencionista
por Dr. Maximiliano Rossi
Cierre Percutáneo del Foramen Oval Permeable o Anticoagulación vs. Terapia Antiplaquetaria después de un ACV isquémico: Estudio CLOSE.
Patent Foramen Ovale Closure or Anticoagulation vs. Antiplatelets after Stroke.
Mas JL et al. N Engl J Med 2017;377:1011-21
Existe una asociación entre el foramen oval permeable (FOP) y ACV isquémico criptogénico, especialmente en pacientes jóvenes y cuando el FOP genera un importante cortocircuito interauricular de derecha a izquierda y cuando se asocia a aneurisma del septum interauricular. El estudio Close es un estudio multicéntrico, randomizado, abierto, de superioridad que aleatorizó 663 pacientes desde diciembre 2008 hasta diciembre 2016 de entre 16 y 60 años de edad que habían tenido un ACV isquémico reciente atribuido a FOP a tres ramas de tratamiento en una proporción 1:1:1, cierre percutáneo del FOP más antiagregación a largo plazo, antiagregación sola y anticoagulación oral (grupo 1 de aleatorización). Los pacientes con contraindicación para anticoagulación o cierre fueron aleatoizados a la alternativa no contraindicada vs. antiagregación (grupos de aleatorización 2 y 3). La media de seguimiento fue de 5,3±2 años. En el análisis que incluyó los grupos de cierre percutáneo de FOP vs. tratamiento antiplaquetario solo (grupo de aleatorización 1 y 2) no hubo diferencias significativas en las características basales. Para el cierre percutáneo se utilizaron 11 dispositivos diferentes.
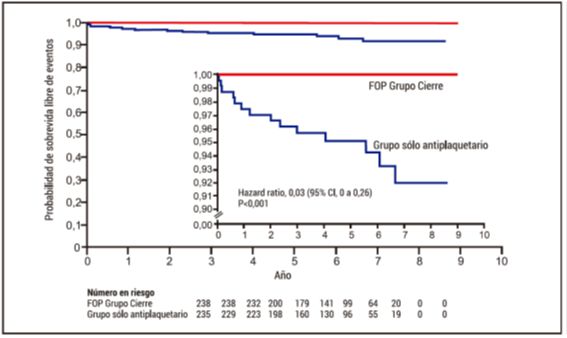
Figura 1.Curva de Kalplan-Meier de estimados acumulativos de probabilidad de accidente cerebrovascular en grupo de Cierre de Foramen Oval versus grupo de tratamiento antiplaquetario. Análisis por intención de tratar.
Traducido de Mas JL et al. Patent Foramen Ovale Closure or Anticoagulation vs. Antiplatelets after Stroke.N Engl J Med 2017;377:1011-21.
Sin considerar los primeros 3 meses donde todos los pacientes correspondientes al grupo cierre percutáneo del FOP recibieron doble antiagregación (75 mg de aspirina y 75 mg de clopidogrel), no hubo diferencias significativas en la antiagregación entre ambos grupos (86,7% recibieron aspirina, 10,8% clopidogrel y 1,3% recibieron aspirina con dipyridamol). En el análisis por intención de tratar el punto final primario ACV isquémico no ocurrió en el grupo de cierre percutáneo de PFO mientras que ocurrió en 14 pacientes (5,9%) en el grupo tratamiento antiplaquetario solo (hazard ratio, 0,03; 95% Intervalo de Confianza [CI], 0 a 0,26; P<0,001). El punto final secundario combinado de ACV isquémico, accidente isquémico transitorio o embolia sistémica ocurrió significativamente con menor frecuencia en el grupo cierre percutáneo de PFO que en el grupo de trata-miento antiplaquetario (3,4% vs. 8,9%; hazard ratio, 0,39; 95% CI, 0,16 a 0,82; P<0,01). Por otro lado, el 5,9% de los pacientes que recibieron cierre de FOP presentaron alguna complicación relacionada al procedimiento y también mostraron una tasa más alta de fibrilación auricular que el grupo “antiagregación plaquetaria” (4,6% vs. 0,9%; p=0,02), aunque la tasa de eventos adversos serios fue similar entre ambos grupos. En el análisis que incluyó los grupos de tratamiento anticoagulante vs tratamiento antiplaquetario (grupo de aleatorización 1 y 3), no hubo diferencias significativas en las características basales. Los pacientes del grupo anticoagulación en un 93% recibieron antagonistas de la vitamina K y en el7% restantes nuevos anticoagulantes. En el análisis por intención de tratar el punto final primario ACV isquémico, ocurrió en el 1,6% en el grupo terapia anticoagulante y en el 4% en el grupo tratamiento antiplaquetario (hazard ratio, 0,44; 95% CI, 0,11 a 1,48). El estudio no tuvo un adecuado poder estadístico para comparar los resultados entre estos grupos. Los autores concluyeron que en pacientes entre 16 y 60 años de edad que tuvieron un ACV isquémico criptogénico reciente atribuido a FOP asociado a aneurisma del septum interauricular o a importante shunt interauricular la incidencia de ACV isquémico recurrente fue más baja con cierre percutáneo del FOP más tratamiento antiplaquetario que con tratamiento antiplaquetario solo. Los efectos del tratamiento anticoagulante comparado con tratamiento antiplaquetario sobre el riesgo de ACV recurrente no pudo ser determinado.
Comentarios:
Los resultados favorables para el cierre percutáneo del FOP observados en este estudio difieren de estudios publicados previamente donde no se habían observado diferencias significativas comparado a tratamiento antitrombótico. Esto puede ser explicado porque fueron incluidos exclusivamente pacientes con FOP asociado a aneurisma del septum interauricular o cortocircuito interauricular grande y por otro lado el grupo con el cual se comparó fue exclusivamente tratamiento antiplaquetario a diferencia de estudios previos donde se comparó el cierre percutáneo con tratamiento antiplaquetario o anticoagulante.